新型コロナ感染症:日本で「PCR検査が少ない」のは「国民のリテラシーが低い」からか?:COVID-19:Is the “lack of PCR testing” in Japan due to the “low literacy of the population”?
新型コロナウイルス(SARS-CoV-2)感染症(COVID-19、以下、新型コロナ感染症)は依然として終息(収束)の目処が立っていない。日本は他国に比べてRT-PCR法による検査数が低いことが知られているが、あまりよくわかっていないその理由について考えてみた(この記事は2020/04/29の情報に基づいて書いています)。
なぜPCR検査が少ないのか
新型コロナ感染症が広がってずいぶん経つが、RT-PCR(リアルタイム・ポリメラーゼ連鎖反応)法による検査(以下、PCR検査)について日本は迷走状態が続いている。ほとんどの国では、感染状態と感染者数の把握の最終的な判断のためにPCR検査を基準にしているが、なぜか日本でのPCR検査数はあまり増えていない。
PCR検査の少なさについては、2月18日に1日3800件に増やされた後もその半数以下という検査数が続いてきた。安倍晋三首相は4月6日にPCR検査数を2万件に増やすと表明したが、その後の検査数も相変わらず方針の半分ほどにとどまっている。
なぜ、日本でPCR検査が抑えられてきたのだろう。新型コロナ感染症が日本国内で広がり始めた頃、この疑問に対する専門家などからの回答がマスメディアなどで紹介されてきた。
まず、PCR検査は、検査者に感染リスクが高いことがあげられる。感染の疑いのある被検査者の鼻の穴や喉に綿棒(スワブ)を差し入れ、鼻や喉の奥の粘膜(上気道)をぬぐい取る過程で、非検査者がくしゃみをするなどして飛沫が検査者にかかり、感染する危険性があるからだ。
検査するスキルも求められ、誰にでも簡単に行える検査ではない。また、他のサンプルが混ざらないように採取した検体を管理し、検査機関へ輸送するという過程を経るため、これらのシステムが確立していなければスムーズな検査を行えないという物理的な事情もある。
多数の症例に対して検査を行えることが重要になるが、こうした検体採取時の難しさに加え、特異度(非感染者を正しく陰性と診断する確率)は高い(※1)ものの、検査自体の感度が低い(50~70%)ことも問題とされる。このことから何度も検査を繰り返すことが求められ、検査体制への負担増への懸念からPCR検査が抑えられてきた経緯がある。
そして、PCR検査の抑制の説明でよくされるのが偽陽性と偽陰性の問題だ。
特異度が高いとはいえ、わずかに間違った判定を出す危険性があり、さらに感度が低いことから、感染していないのに感染していると判定される(偽陽性、間違い陽性)ことや感染しているのに感染していないと判定される(偽陰性、間違い陰性)ことが指摘されてきた。このことからPCR検査を増やせば、非感染者が医療資源を圧迫したり、感染者が出歩いて感染を広げるという危険性が説明されてきたというわけだ。
健康リテラシーが低い日本人
こうした説明をする場合、よく例に出されるのが「希望者全員に対するPCR検査」とか「日本国民全員のPCR検査」という一見、非現実的と思われるケースで、その結果、検査を受けたい人が検査機関へ押し寄せてパニックを引き起こし、間違い陽性の人が医療崩壊を、そして間違い陰性の人が感染拡大を招くことになると警鐘を鳴らす。
こうした説明がなされてきた日本では、PCR検査を増やすことがパニックや医療崩壊につながり、むしろ感染を拡大させるというコンセンサスになっている。
だが、この説明では、日本でPCR検査の数を増やせば、多くの人がパニックになり、検査の特異度や感度を理解しない多くの人が社会に混乱と被害を広めかねないということが前提になっていて、ようするに日本人は異常事態に動じやすく冷静にものごとを判断したり理解できるリテラシーが低いから、PCR検査の数を抑えておこうということになったとも考えられる。
実際、日本人の健康リテラシー(Health Literacy)は、ヨーロッパ各国(オーストリア、ブルガリア、ドイツ、ギリシャ、アイルランド、オランダ、ポーランド、スペイン)の平均や台湾より低いことがわかっている(※2)。
これは共通の健康リテラシーを評価するツール(HLS-EU-Q47、The 47-item European Health Literacy Survey Questionnaire)による比較で、例えば「なぜ健康診断が必要かを理解するのは以下のうちどれが当てはまりますか?(On a scale from very easy to very difficult, how easy would you say it is to understand why you need health screenings?)」といった質問に対し、「とても難しい」から「とても簡単」の4段階で回答する(日本での調査では「わからない/該当なし」を加え、欠損データとした)。
日本人は25.3ポイントで、ヨーロッパ各国の平均33.78ポイントより約8.5ポイント低く、台湾の34.4±6.6ポイントに比べてもかなり低い。また、アジア6カ国(インドネシア、カザフスタン、マレーシア、ミャンマー、台湾、ベトナム)での同じ調査(※3)があるが、日本はどの国の平均ポイントより下になっている。
健康格差と同様、健康リテラシーという概念は、1970年代半ばに提唱され始めた、わりに新しい健康指標だ(※4)。
健康リテラシーの定義は、読み書きの能力である本来のリテラシーと関係があり、日常生活で健康に気遣い、病気を予防し、インターネットや口コミなどからの健康情報を正しく評価・判断し、自分の意志で自分の健康の質を向上させる能力ということになる(※5)。
また、健康格差が、社会、政治、行政、教育、医療などと関連が深いように、健康リテラシーも収入や学歴などと同時に政策、特に公衆衛生行政や医療制度から影響を受ける。
識字率も高く、経済や収入、教育制度などでこれらの国々に遜色ないと思われる日本人は、なぜ健康リテラシーが低いのだろうか。
前述した研究(※2-1)によれば、日本人は健康や医療に関する正しい情報へアクセスしにくい環境にあり、日常的に近い場所にいて、どんな病気でもすぐに診てくれ、いつでも相談に乗ってくれるような医師による医療(プライマリーケア)のシステムが非効率的だからという。
例えば、日本には一般に開放されている医療情報の専門的な図書館がなく、医療コミュニケーションの専門家も少ない。多くの人は得てしてインターネット上の怪しげな情報にアクセスし、振り回されることになる。
また、ドイツのようなかかりつけ医を持つ人が少なく、広汎で全般的な医療情報をわかりやすく提供できる医師や看護師の数も少ない。つまり、日本人は健康リテラシーを持ちたくても持てない環境に置かれ続けてきたということになる。
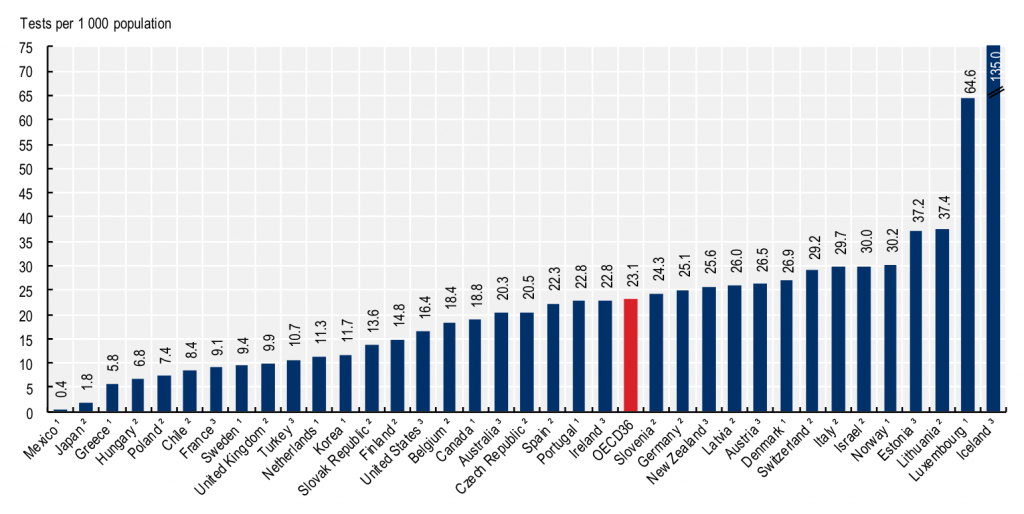
こうした意味で、健康リテラシーが低いのは日本人自身のせいではないが、外出自粛要請中でも行楽地へ多くの人が出かけていく様子からは、上記の研究結果にうなずけなくもない。だが、OECD加盟国中、PCR検査の数が下から2番目というのは、どう考えても異常だろう。
医療崩壊を防ぐためにPCR検査の数を抑制するという発想について考えれば、最初のうちこそ技術的・物理的な制限があって検査数を増やせなかったとしても、この2ヶ月の間にいくらでも解決策はあったはずだ。パニック防止にしても、偽陽性や偽陰性について国民に周知徹底させる時間的猶予はあった。
果たして、PCR検査抑制の背景には、日本人の健康リテラシーの低さがあるのだろうか。そして、政治家や役人、専門家、医療関係者は、日本人の健康リテラシーを信用していないのだろうか。
医療情報の非対称性や医療側のパターナリズムは長く問題視されてきたが、こうした仮説が正しいとすれば新型コロナ感染症によって日本の諸制度が持つ問題点がまた一つ明らかになったといえるだろう。
そして、国と国民が相互に信頼できないという不幸な状況があるとすれば、それは日本が新型コロナ感染症に立ち向かっていくために最も大きな障壁になるだろう。
※1:Victor M. Corman, et al., “Detection of 2019 novel coronavirus(2019-nCoV)by real-time RT-PCR.” Eurosurveillance, Vol.25, Issue3, January, 23, 2020
※2-1:Kazuhiro Nakayama, et al., “Comprehensive health literacy in Japan is lower than in Europe: a validated Japanese-language assessment of health literacy.” BMC Public Health, Vol.15, 505, 2015
※2-2:Kristine Sorensen, et al., “Health literacy in Europe: comparative results of the European health literacy survey(HLS-EU).” European Journal of Public Health, Vol.25, No.6, 1053-1058, 2015
※2-3:Van Tuyen Duong, et al., “Health Literacy in Taiwan: A Population-Based Study.” Asia-Pacific Journal of Public Health, Vol.27(8), 871-880, 2015
※3:Van Tuyen Cuong, et al., “Measuring health literacy in Asia: Validation of the HLS-EU-Q47 survey tool in six Asian countries.” Journal of Epidemiology, Vol.27, 80-86, 2017
※4:Scott K. Simonds, “Health Education as Social Policy.” Health Education Monographs, Vol.2, Issue1, 1-10, 1974
※5:Kristine Sorensen, et al., “Health literacy and public health: S systematic review and integration of definitions and models.” BMC Public Health, Vol.12, Article number: 80, 2012


